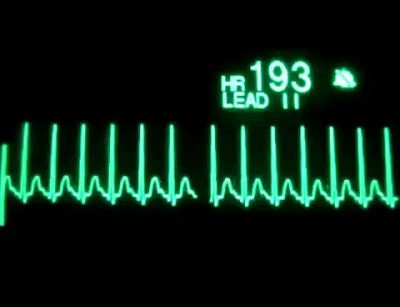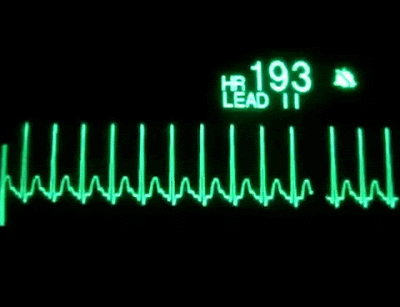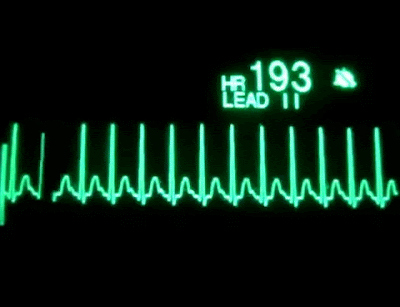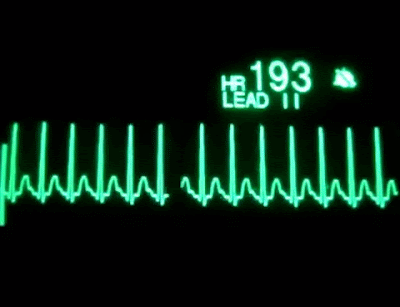
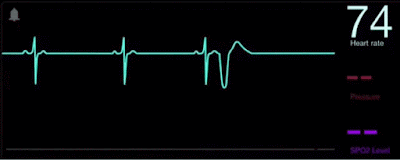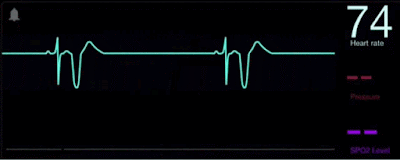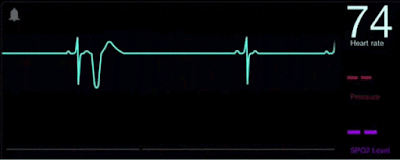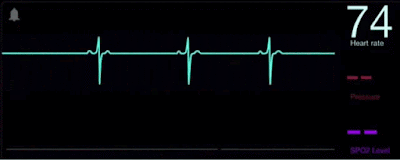
El electrocardiograma es un método diagnóstico a través del cual se registra la actividad eléctrica del corazón cada vez que este se contrae. La enfermedad cardiovascular se constituye como la principal causa de muerte en el mundo y esta puede ser detectada y tratada a tiempo con un electrocardiograma, por esto nace la importancia de aprender a analizar e interpretar un trazado electrocardiográfico.
domingo, 27 de diciembre de 2020
SINDROME CORONARIO AGUDO
By
Jose Pinilla Escobar & Julián Andrés Monroy García
en
domingo, diciembre 27, 2020
No hay comentarios.:

Etiquetas:
sindromecoronarioagudo
Este blog cuenta con los aspectos básicos para analizar e interpretar un trazado electrocardiográfico, dispone de simuladores clínicos, videos interactivos, texto informacional e imágenes que permiten fortalecer el proceso de aprendizaje para tomar determinaciones ante esta valiosa ayuda diagnóstica.
miércoles, 16 de diciembre de 2020
RITMOS DE PARO
By
Jose Pinilla Escobar & Julián Andrés Monroy García
en
miércoles, diciembre 16, 2020
No hay comentarios.:

Etiquetas:
ritmosdeparo
Este blog cuenta con los aspectos básicos para analizar e interpretar un trazado electrocardiográfico, dispone de simuladores clínicos, videos interactivos, texto informacional e imágenes que permiten fortalecer el proceso de aprendizaje para tomar determinaciones ante esta valiosa ayuda diagnóstica.
viernes, 15 de marzo de 2019
INDICACIONES PARA LA TOMA DE UN ELECTROCARDIOGRAMA

- Dolor torácico que sugiera la presencia de angina o de IAM.
- Paciente post estado de Reanimación cerebro cardiopulmonar.
- Paciente portador de marcapaso, cardiodesfibrilador o resincronizador con presencia de dolor torácico.
- Disnea acompañada de dolor o disconfort torácico.
- Palpitaciones.
- Sincope.
- Presencia de mareos.
- Desvanecimiento.
- Dolor abdominal a nivel de epigastrio
- Paciente con inestabilidad hemodinámica (Hipotensión-taquicardia).
- Paciente con arritmia cardiaca (Supraventriculares-ventriculares).
- ACV-ictus- apoplejía.
- Intoxicación farmacológica.
- Crisis hipertensiva.
- Trastornos hidroelectrolíticos (Hipokalemia-Hiperkalemia).
- Paciente oncológico descompensado.
- Paciente que va a ser sometido a cirugía mayor.
- Paciente politraumatizado.
- Paciente con trastorno tiroideo.
- Paciente que este recibiendo fármacos que prolonguen el intervalo QTc ( antiarrítmicos).
- Paciente con intento suicida.
- Paciente que este recibiendo trombólisis para IAM.
- Paciente candidato a donación de órganos.
- Paciente que presenta caída y esta sugiera la presencia de sincope.
- Paciente con insuficiencia renal sin diálisis reciente.
- Paciente con signos y síntomas que sugieran presencia de falla cardiaca.
- Paciente que presente cambios importantes en la frecuencia cardiaca ( Bradicardia-taquicardia).
- Paciente con bloqueos auriculoventriculares que requiera colocación de marcapaso transcutáneo, transvenoso o definitivo.
- Paciente con crisis de ansiedad.
- Paciente con la presencia de sepsis o que este cursando por diferentes estados de shock.
By
Jose Pinilla Escobar & Julián Andrés Monroy García
en
viernes, marzo 15, 2019
No hay comentarios.:

Este blog cuenta con los aspectos básicos para analizar e interpretar un trazado electrocardiográfico, dispone de simuladores clínicos, videos interactivos, texto informacional e imágenes que permiten fortalecer el proceso de aprendizaje para tomar determinaciones ante esta valiosa ayuda diagnóstica.
martes, 27 de noviembre de 2018
MÉTODO FREHIII
El doctor Jorge Hernán López Ramirez médico especialista en medicina interna y geriatría, egresado de la Universidad Nacional de Colombia, en su libro " La alegría de leer el electrocardiograma" tercera edición, propone el método FREHIII para analizar e interpretar un electrocardiograma y no pasar por alto ningún tipo de detalle. En este apartado se obtendrá información a través de links del blog de lo más relevante e importante del método FREHIII para analizar e interpretar de la mejor forma un trazado electrocardiográfico. Aplicando esta estrategia o método se podrá brindar una atención y tratamiento oportuno a cualquier paciente que ingrese a un centro hospitalario o esté dentro de él con la sospecha o la presencia de una enfermedad cardiovascular.
FRECUENCIA
RITMO
EJE
HIPERTROFIAS
https://electrocardiografiaparaenfermeria.blogspot.com/2018/11/hipertrofias.html
ISQUEMIA-INFARTO
https://electrocardiografiaparaenfermeria.blogspot.com/2018/10/electrocardiograma-en-sindrome.html
INTERVALOS
https://electrocardiografiaparaenfermeria.blogspot.com/2018/09/intervalos-en-un-electrocardiograma.html
https://electrocardiografiaparaenfermeria.blogspot.com/2018/11/hipertrofias.html
ISQUEMIA-INFARTO
https://electrocardiografiaparaenfermeria.blogspot.com/2018/10/electrocardiograma-en-sindrome.html
INTERVALOS
https://electrocardiografiaparaenfermeria.blogspot.com/2018/09/intervalos-en-un-electrocardiograma.html
By
Jose Pinilla Escobar & Julián Andrés Monroy García
en
martes, noviembre 27, 2018
No hay comentarios.:

Este blog cuenta con los aspectos básicos para analizar e interpretar un trazado electrocardiográfico, dispone de simuladores clínicos, videos interactivos, texto informacional e imágenes que permiten fortalecer el proceso de aprendizaje para tomar determinaciones ante esta valiosa ayuda diagnóstica.
ARRITMIAS CARDIACAS
Existen algunas alteraciones de las funciones cardiacas que
se producen no como consecuencia de un musculo cardiaco anormal, sino por una
alteración o desequilibrio en el ritmo cardiaco. Por ejemplo, ciertas
situaciones muestran que los latidos auriculares no están coordinados con los
latidos ventriculares, generando disfuncionalidad en las aurículas como cebado
para un adecuado llenado ventricular, desencadenando un desequilibrio en la
homeostasis cardiaca. 1
Las arritmias son alteraciones de la frecuencia cardíaca o
del ritmo de los latidos del corazón. Durante una arritmia el corazón puede
latir demasiado rápido, demasiado despacio o de manera irregular.
CLASIFICACIÓN
Las arritmias
se clasifican en dos grandes grupos: las que cursan con una frecuencia cardíaca
menor de 60 latidos por minuto (lpm), que se denominan bradiarritmias y las que
cursan con una frecuencia cardíaca mayor de 100 lpm denominadas taquiarritmias2.
TAQUIARRITMIAS SUPRAVENTRICULARES
Como su
nombre indica, son aquellas taquiarritmias (frecuencia cardiaca >100 lpm)
que se producen 'por encima' de los ventrículos, es decir, en las aurículas o
en el nodo aurículoventricular, por 'encima' del Haz de His.
TIPOS DE TAQUIARRITMIAS SUPRAVENTRICULARES
TAQUICARDIA SINUSAL
Este concepto nos indica que la
frecuencia cardiaca es rápida, normalmente indicamos que una persona adulta
tiene taquicardia cuando su frecuencia cardiaca es mayor de 100 lpm. Consiste
en un ritmo cardiaco originado y conducido normalmente, pero con una frecuencia
cardiaca mayor de lo habitual. Es fisiológica y se produce por ansiedad,
estrés, ejercicio, anemia, consumo de alcohol, insuficiencia cardiaca o consumo
de sustancias psicoactivas. En general no requiere tratamiento específico
(farmacológico) pero sí se debe actuar sobre la causa: evitar el tabaco,
controlar las emociones, corregir la anemia, tratar la insuficiencia cardiaca, etc.
ARRITMIA SINUSAL RESPIRATORIA
De origen fisiológico, es una variación del
ritmo cardiaco según la respiración. Suele ser de mayor incidencia en personas
jóvenes y no es necesario recibir tratamiento farmacológico.
CONTRACCIÓN AURICULAR PREMATURA O EXTRASÍSTOLE AURICULAR
Se
produce cuando se genera un impulso eléctrico adelantado al sinusal en otra
zona de las aurículas. Las
extrasístoles auriculares son latidos precoces que nacen en cualquier parte de
la aurícula. La onda P tiene diferente morfología y eje eléctrico, el intervalo
PR puede estar normal o prolongado y la conducción A-V (hacia los ventrículos)
puede ser normal, aberrante (con bloqueo de rama). Suelen presentarse en personas sanas, aunque en
ocasiones se asocian a isquemia miocárdica, insuficiencia cardiaca o a
enfermedad pulmonar. Si provocan síntomas pueden tratarse con betabloqueantes.3
FIBRILACIÓN AURICULAR
La FA es
la arritmia supraventricular más frecuente en el ser humano y se caracteriza
por la pérdida de la actividad auricular eléctrico-mecánica organizada. Se identifica por un ritmo cardíaco rápido y totalmente irregular, producido por una actividad eléctrica
auricular caótica y con múltiples focos de activación. Su presentación clínica
es muy variable, pudiendo provocar síntomas (palpitaciones rápidas e
irregulares, sensación de falta de aire, mareo y dolor en el pecho) o ser
asintomática. Se asocia a un mayor riesgo tromboembólico (formación de coágulos
sanguíneos en el corazón que pueden desprenderse e ir por el torrente sanguíneo
hasta que se impactan en un vaso sanguíneo, provocando falta de riego en esa
zona) y por tanto de ictus (accidente tromboembólico cerebral). 4
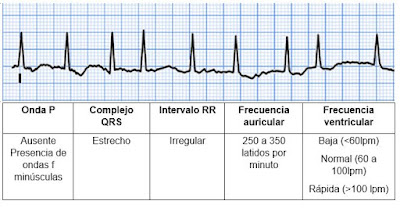
ALETEO O FLUTTER AURICULAR
Similar
a la fibrilación auricular en cuanto al riesgo tromboembólico, pero en este
caso la frecuencia cardiaca suele ser regular y entorno a 150 lpm. Producida
por un fenómeno conocido como reentrada auricular. Generalmente, se asocia a
cardiopatías crónicas o a enfermedad pulmonar. El tratamiento es similar al de
la fibrilación auricular.En el FLA suelen aparecer ondas F mayúsculas las cuales son regulares con una frecuencia entre 250 y 350 por minuto. El intervalo RR puede ser regular o irregular, pero por lo general no suele ser tan irregular como el de la fibrilación auricular.
Cabe resaltar que la frecuencia ventricular es dada por la distancia que hay entre una onda R y otra onda R, mientras que la frecuencia auricular es dada por la distancia que hay entre una onda P y otra onda P, para el caso del FLA es la distancia entre una onda F mayúscula y otra onda F mayúscula.
TAQUICARDIA SUPRAVENTRICULAR
Se
caracteriza por ser de inicio y final brusco. Suele ser sintomática
(palpitaciones, mareo, dolor de pecho, sensación de falta de aire, malestar
general) aunque bien tolerada y generalmente aparece en personas sin
cardiopatías. También se producen por reentradas, pero en este caso situadas en
el nodo auriculoventricular. Su tratamiento contempla dos aspectos: tratamiento
de la arritmia cuando se presenta (mediante unas maniobras que se conocen como
'estimulación vagal' o, en caso de que no sean efectivas, fármacos o incluso
cardioversión) y prevención de los episodios (pudiendo utilizarse fármacos,
aunque son poco efectivos y también realizarse una ablación, que suele ser
curativa).
TAQUIARRITMIAS VENTRICULARES
Son las
que se originan en los ventrículos. Son más frecuentes en pacientes con
cardiopatías y en general, más peligrosas que las supra ventriculares.
Hay
distintos tipos de taquiarritmias ventriculares aquí presentaremos algunas de ellas:
CONTRACCIONES VENTRICULARES PREMATURAS O EXTRASÍSTOLES VENTRICULARES
Es un impulso que surge de un punto aislado
del ventrículo (foco ectópico) y que se anticipa respecto al ritmo habitual,
seguido normalmente de una pausa hasta el siguiente latido normal (pausa
compensadora). Aunque son más frecuentes en pacientes cardiópatas, también
son muy frecuentes en pacientes con corazones normales. Generalmente no
producen síntomas, pero en ocasiones son percibidas como una pausa en el latido cardíaco seguida de un latido más fuerte. No suelen tratarse cuando no
producen síntomas, ya que no se asocian a mal pronóstico en pacientes sin
cardiopatías. Si son sintomáticas y molestas, pueden tratarse con
beta-bloqueantes.
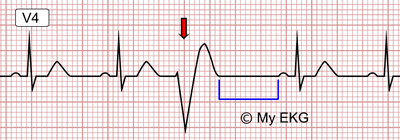
Reconocimiento
electrocardiográfico Las manifestaciones electrocardiográficas de las
extrasístoles ventriculares son:
1.
Complejos QRS deformados y anchos (0.12 a 0.20 seg).
2.
Cronométricamente prematuro con relación al ritmo de base.
3.
Intervalos de acoplamientos fijos o variables (Figura 1a-1b-1c).
4. Pausa
compensatoria completa (disociación AV) en 75% de los casos e incompleta en el
resto (sin disociación auriculoventricular).
TAQUICARDIA
VENTRICULAR NO SOSTENIDA
Se
trata de una salva de impulsos ventriculares consecutivos que dura menos de 30
segundos, y después, cede espontáneamente. En pacientes con cardiopatías
suele asociarse a un peor pronóstico y mayor riesgo de muerte súbita, por lo general al inicio de este tipo de arritmia el paciente suele tener pulso y si no se trata a tiempo puede entrar en una taquicardia ventricular sostenida sin pulso.
TAQUICARDIA
VENTRICULAR SOSTENIDA
Es la
sucesión de impulsos ventriculares a una frecuencia de más de 100 latidos por
minuto (lpm) y que dura más de 30 segundos. Son más frecuentes en pacientes
con cardiopatías. Los síntomas suelen ser palpitaciones y, muy
frecuentemente, mareo, dolor torácico y pérdida de consciencia
(síncope). Si no ceden espontáneamente, puede ser necesario tratarlas, ya
sea mediante fármacos antiarrítmicos, cuando son bien toleradas por el
paciente, o mediante cardioversión eléctrica (choque eléctrico a través del
tórax, administrado generalmente tras sedar al paciente mediante unas palas,
que permite resincronizar la actividad eléctrica cardiaca, con lo que suele reanudarse
el ritmo cardiaco normal, desapareciendo la arritmia) cuando son mal
toleradas o los fármacos no son eficaces. Tras tratar la taquicardia, debe
estudiarse el corazón en busca de enfermedades cardiacas causales, si no se
conocen previamente (cardiopatía isquémica, miocardiopatías). Para
prevenir su reaparición es importante tratar el proceso causal (enfermedad
cardiaca subyacente) si lo hubiera y pueden utilizarse fármacos antiarrítmicos
o estudios electrofisiológicos y ablaciones. Cuando se asocian a riesgo de
muerte súbita puede ser necesaria la implantación de un desfibrilador (dispositivo
que se implanta debajo de la piel y es capaz de detectar arritmias
potencialmente mortales y eliminarlas mediante una descarga eléctrica desde
dentro del corazón).
FIBRILACIÓN
VENTRICULAR
Es una alteración del ritmo
cardiaco consistente en una gran desorganización de los impulsos ventriculares
con ausencia de latido efectivo. Los síntomas son ausencia de pulso y pérdida
de conocimiento inmediata. Si no se actúa a tiempo, resulta mortal en sólo unos
minutos. Es sinónimo de
«paro cardíaco clínico». En pacientes reanimados de paro cardíaco el 75% tienen
fibrilación ventricular y el resto bradicardia y asistolia. El Flutter y la
fibrilación ventricular llevan a la pérdida del conocimiento, convulsión, apnea
y muerte, si no se toman medidas enérgicas para restaurar el ritmo cardíaco. En
pacientes no hospitalizados la causa más frecuente de fibrilación ventricular
es la cardiopatía isquémica; incluso puede ser la única y última manifestación
de la enfermedad, constituyéndose en uno de los tres síndromes de insuficiencia
coronaria aguda (junto a la angina inestable y al infarto agudo del miocardio).
El tratamiento es siempre
cardioversión eléctrica inmediata y maniobras de reanimación cardiopulmonar.
Cuando se asocia a otras cardiopatías, el pronóstico a largo plazo suele ser
peor por una mayor tasa de recurrencias, precisando frecuentemente la implantación
de un desfibrilador.5
RITMOS DE PARO DESFIBRILABLES
En la siguiente tabla encontrará los ritmos de paro que son desfibrilables, es decir que el paciente se encuentra en paro cardiorespiratorio y requiere de inmediato desfibrilación en modo asincrónico, para que retorne a la circulación espontánea con la ayuda de compresiones torácicas, cabe resaltar que si un paciente presenta taquicardia ventricular se debe comprobar si tiene o no tiene pulso, ya que si tiene pulso el paciente no está en paro cardiorespiratorio, por ende no se debe desfibrilar.
RITMOS DE PARO NO DESFIBRILABLES
ASISTOLIA
Es la ausencia completa de la actividad eléctrica del miocardio. se caracteriza en un trazado electrocardiográfico o a través del monitor por una línea isoeléctrica ( no hay actividad eléctrica del corazón), por lo cual no hay presencia de ondas, segmentos, intervalos ni de complejos, se considera un ritmo de paro no desfibrilable, en el cual para que el paciente retorne a la circulación espontánea se deben dar compresiones torácicas de alta calidad de 100 a 120 por minuto y administrar 1 ampolla de adrenalina x 1mg cada 3 minutos, cabe resaltar que si el paciente no tiene un dispositivo avanzado de la vía aérea se deben dar 30 compresiones por 2 ventilaciones (1 ciclo) durante 5 ciclos comprobando el pulso cada 2 minutos, pero si el paciente tiene un dispositivo avanzado de la vía aérea (tubo supraglótico, máscara laríngea, tubo orotraqueal) se deben dar compresiones torácicas de alta calidad durante 2 minutos y se debe dar 1 ventilación cada 6 a 8 segundos, de igual se debe comprobar el pulso cada 2 minutos.
RITMO DE ASISTOLIA EN UN TRAZADO ELECTROCARDIOGRÁFICO

ACTIVIDAD ELÉCTRICA SIN PULSO (AESP)
Es un tipo de parada cardiorrespiratoria en donde hay actividad eléctrica que suele ser organizada pero el paciente no tiene pulso, suele ser cualquier ritmo que no sea fibrilación ventricular o taquicardia ventricular, la causa más frecuente de AESP es la hipovolemia. Es fundamental que cuando un paciente esté en estado crítico o en parada cardiorrespiratoria y el monitor o electrocardiograma muestran actividad eléctrica se le realice la toma del pulso al paciente, ya que para este tipo de ritmo el paciente no tiene pulso, su manejo y abordaje es igual que en la asistolia ya que ambos son ritmos de paro no desfibrilables y la clave para que el paciente retorne a la circulación espontanea esta en las compresiones de alta calidad.
By
Jose Pinilla Escobar & Julián Andrés Monroy García
en
martes, noviembre 27, 2018
No hay comentarios.:

Este blog cuenta con los aspectos básicos para analizar e interpretar un trazado electrocardiográfico, dispone de simuladores clínicos, videos interactivos, texto informacional e imágenes que permiten fortalecer el proceso de aprendizaje para tomar determinaciones ante esta valiosa ayuda diagnóstica.
DERIVACIONES
El
electrocardiograma es una herramienta útil empleada en todos los servicios de
urgencias y se encarga de registrar la corriente eléctrica generada por la
actividad del corazón, la toma de este permite valorar la transmisión del
impulso eléctrico y su capacidad de contraerse de una manera efectiva. En él se
generan ondas que son el resultado de los potenciales de acción. Para
transmitir un registro de electrocardiograma, es necesario conectar unos
electrodos a las 4 extremidades (brazos y piernas) y al tórax desnudo del
paciente, estos a su vez van conectados a un equipo llamado electrocardiógrafo
y lo que hace este es registrar a través de un papel milimetrado y un sistema
software las ondas, intervalos, complejos y segmentos que se derivan de la
actividad eléctrica del corazón.
Onda P:
Representa el inicio del impulso eléctrico en el nodo sinusal e indica la
despolarización auricular. El valor normal de la onda P es menor de 2.5mm tanto
de largo (tiempo) como de alto (voltaje).
Onda Q: Representa
la transmisión del impulso eléctrico desde el nodo AV hasta el tabique
interventricular o septum. Indica el inicio de la despolarización ventricular.
La presencia de la Onda Q es normal en AVR y en V1. Suele ser estrecha y
profunda menor a 0.04segundos y es patológica (indica necrosis) cuando es mayor
a 0.1mV en dos o más derivaciones contiguas.
Onda R: Representa
la despolarización de la pared de los ventrículos, es la primera onda con
deflexión positiva que aparece en el complejo QRS. No tiene una medida exacta
como tal, ya que esta representa su amplitud de acuerdo al grosor de las
paredes del ventrículo del paciente.
Onda S: Representa
el final de la despolarización ventricular, es una onda con deflexión negativa
que aparece después de la onda R. Su valor normal no debe exceder de 17mm en
una derivación precordial derecha.
Onda T: Representa
la repolarización ventricular. Esta onda de repolarización se mueve desde el epicardio
hacia el endocardio. Suele ser positiva en todas las derivaciones, excepto en
AVR. También se puede encontrar ondas T negativas en V1-V2-V3 en niños, jóvenes
y mujeres sanas. Su amplitud o voltaje máximo es menor de 5mm en derivaciones
unipolares y bipolares de miembro.
Onda U: Es
una onda con deflexión positiva que en ocasiones suele aparecer después de la
onda T y siempre es de menor voltaje que la T. Indica la repolarización de las
fibras de Purkinje postpotenciales. Cuando hay presencia de hipopotasemia
moderada y severa es típico la presencia de ondas U prominentes.
Intervalo PR: Indica
el tiempo en que tarda en viajar el impulso eléctrico del nodo sinusal a los
ventrículos. Su valor normal es de 0.12-0.20 segundos, cuando este intervalo se
prolonga sugiere la presencia de bloqueos auriculoventriculares y cuando se
acorta indica la presencia de síndromes de preexcitación como el
Wolff-Parkinson-White y el síndrome de Long-Ganong-Levine (LGL); ambos se
caracterizan por intervalo PR corto < 0.12 segundos.
Intervalo QT: Es
el tiempo que transcurre desde el inicio de la despolarización ventricular
(Onda Q) hasta el final de la repolarización ventricular (Onda T). Su valor
varia con la frecuencia cardiaca por lo cual en un electrocardiograma se hace necesario
calcular el QT corregido. El valor normal del QTc es de 0.36 a 0.44 segundos.
Complejo QRS: Indica
la despolarización y contracción de los ventrículos. Su medición va desde el
inicio de la onda Q o la onda R hasta el final de la onda S y su valor normal
es entre 0.06-0.10 segundos. Cuando este se acorta puede sugerir la presencia
de arritmias supra ventriculares y cuando se prolonga puede indicar la
presencia de arritmias ventriculares.
Punto J: Es
el punto que une el complejo QRS con el segmento ST, normalmente es
isoeléctrico (no tiene actividad eléctrica). Puede estar elevado en el síndrome
de repolarización precoz o en el infarto agudo del miocardio.
Para la toma, análisis e interpretación de un electrocardiograma se utilizan 12
derivaciones de estudio que se encuentran tanto en el plano frontal como en el
plano horizontal estas son:
Derivaciones Frontales
Se
componen de 6 derivaciones en el plano frontal de las cuales tres son
derivaciones de extremidades: DI-DII-DII y las otras tres son derivaciones de
extremidades aumentadas: AVR-AVL-AVF.
Las
derivaciones del plano frontal, también conocidas como derivaciones bipolares
detectan las variaciones eléctricas en dos puntos. DI es la conexión entre dos
electrodos uno ubicado en el brazo izquierdo y el otro ubicado en el brazo
derecho. DII es la conexión entre un electrodo situado en la pierna izquierda y
el otro en el brazo derecho. DIII es la conexión entre un electrodo situado en
la pierna izquierda y el otro en el brazo izquierdo.
Las
derivaciones de extremidades aumentadas, también conocidas como derivaciones
unipolares de miembro registran las variaciones eléctricas en un punto (brazo
derecho, brazo izquierdo, pierna izquierda) respecto a otro punto en el que
podemos decir que la actividad eléctrica no varía. La derivación AVR indica el
potencial eléctrico del brazo derecho frente a punto que es nulo. Esta se logra
uniendo los electrodos del brazo izquierdo y de la pierna izquierda. La derivación
AVL registra el potencial eléctrico del brazo izquierdo y se logra uniendo los
electrodos del brazo derecho y del pie izquierdo. La derivación AVF registra
los potenciales eléctricos que hay en el pie izquierdo y se logra uniendo los
electrodos del brazo derecho y del brazo izquierdo.
Derivaciones Horizontales
Se
componen de 6 derivaciones ubicadas en el plano horizontal, conocidas como
derivaciones precordiales, dentro de estas tenemos: V1-V2-V3-V4-V5-V6. Estas
derivaciones son unipolares y se registran a través de la colocación de unos
electrodos en el tórax del paciente. La derivación V1 se ubica en el cuarto
espacio intercostal derecho con línea media para esternal derecha, V2 en el
cuarto espacio intercostal izquierdo con línea media para esternal izquierda,
V4 en el quinto espacio intercostal izquierdo con línea media clavicular
izquierda, V3 entre V2 y V4; V5 en el quinto espacio intercostal izquierdo con
línea axilar anterior izquierda, V6 en el quinto espacio intercostal izquierdo
con línea media axilar izquierda.
Derivación de Lewis
Es
una derivación muy útil para aquellos pacientes en los que por alguna
circunstancia se desea ver mejor la onda P. La medición de esta derivación
simplemente aumenta el voltaje (tamaño) de la onda P. Su toma se realiza
colocando el electrodo que va en el brazo derecho en el segundo espacio
intercostal derecho con línea paraesternal derecha y el electrodo del brazo
izquierdo se coloca donde normalmente va la derivación V1 cuarto espacio
intercostal con línea media para esternal derecha, se debe dejar el electrodo
neutro del pie derecho, una vez colocados los electrodos se realiza la toma de
un DII largo y se valora si hay presencia o no de la onda P. Esta derivación
suele ser muy utilizada ante la presencia de arritmias supra ventriculares como
la fibrilación auricular, el Flutter auricular y la taquicardia supra
ventricular, ya que a través de su toma se identifica si hay o no presencia de
la onda P.
By
Jose Pinilla Escobar & Julián Andrés Monroy García
en
martes, noviembre 27, 2018
No hay comentarios.:

Este blog cuenta con los aspectos básicos para analizar e interpretar un trazado electrocardiográfico, dispone de simuladores clínicos, videos interactivos, texto informacional e imágenes que permiten fortalecer el proceso de aprendizaje para tomar determinaciones ante esta valiosa ayuda diagnóstica.
EJE
Eje es la dirección de la despolarización que recorre el miocardio y estimula las
fibras haciendo que estas se contraigan. Por ello es preciso que, para
simbolizar la dirección de la actividad eléctrica del corazón, utilicemos un
“vector”, el cual es una representación gráfica de la suma de todas las fuerzas
eléctricas y mecánicas del ciclo cardiaco. Un vector muestra la dirección que
sigue la mayor parte del impulso eléctrico. En el análisis e interpretación de
un electrocardiograma la dirección del impulso eléctrico durante la
despolarización es traducida por un vector.
El eje más utilizado y práctico en un electrocardiograma es el QRS. El eje normal en el individuo adulto esta entre -30 y + 110 grados.
El eje más utilizado y práctico en un electrocardiograma es el QRS. El eje normal en el individuo adulto esta entre -30 y + 110 grados.
El
complejo QRS se encarga de representar la estimulación eléctrica y la
despolarización (contracción) de los ventrículos, la cual es casi simultánea e
inmediata; es por ello que se pueden emplear varios vectores para simbolizar lo
que es la despolarización ventricular, la cual inicia en el endocardio y
continua a través de la pared ventricular siendo la izquierda la que contiene
un mayor número de vectores. Las sumas de todos los vectores pequeños de la
despolarización ventricular permiten obtener un vector QRS medio, el cual
tendrá como origen el Nodo auriculoventricular (NAV). Este se constituye como
el centro del corazón.
Es
por ello que el vector QRS medio se dirige hacia abajo y hacia la izquierda del
paciente, ya que los ventrículos se encuentran ubicados hacia el lado izquierdo
del tórax y recordemos que el origen de este vector siempre será el nodo AV.
La
orientación exacta del vector QRS medio se da en grados, en un círculo que se
ilustra sobre la pared del tórax del paciente alrededor del corazón, cuyo
centro del circulo será el nodo AV. Es importante tener en cuenta que el vector
QRS medio se dirige hacia abajo y hacia la izquierda entre 0 y +90 grados. Por ende,
el eje de corazón es simplemente el vector QRS medio orientado en grados en el
plano frontal.
Si
el corazón se desplaza hacia alguna dirección, el vector también se desplaza en
la misma dirección. El origen del vector siempre será el nodo AV. Por ejemplo, si
el corazón se desplaza hacia la derecha, el vector QRS medio se dirigirá hacia
la derecha. En los casos en los que se presenta hipertrofia ventricular
(crecimiento de un ventrículo) el ventrículo que tenga mayor actividad
eléctrica (hipertrofia) desplazara el vector hacia ese lado. Cuando hay
presencia de infarto, existe una zona cardiaca que esta muerte, es decir que no
recibe aporte de oxigeno ni flujo sanguíneo, lo cual no conduce a la producción
del impulso y estimulo eléctrico, por lo tanto, dicha arteria o área del
corazón que se vea afectada carece de vectores; por lo tanto, el vector QRS
medio tiende a alejarse de la zona que está comprometida y no hay presencia de
vectores en ese punto.
Debe
ser importante reconocer que el vector QRS medio nos da una información muy
útil acerca de la funcionalidad del corazón. Recordemos que el vector QRS medio
siempre debe apuntar hacia la izquierda y hacia abajo entre 0 Y +90 grados, con
ello nos puede dar una información útil acerca de la posición en la que está el
corazón y nos permite sobre todo apreciar si hay presencia de hipertrofias
ventriculares o de infarto agudo del miocardio.
Para
calcular la dirección de un vector, debemos imaginarnos la presencia de una
esfera alrededor del corazón, la cual tenga como centro al nodo AV. Empezando
con la derivación bipolar DI (electrodo positivo que está en el brazo izquierdo
y electrodo negativo que está en el brazo derecho); es decir que esta derivación
registra la actividad eléctrica que hay entre los brazos derecho e izquierdo,
superponiendo la derivación DI con la
esfera en el brazo izquierdo que es positivo y en el brazo derecho es negativo.
Si el complejo QRS es positivo en la derivación DI, Podemos decir que el
eje está desviado a la izquierda; por el contrario, si el complejo QRS es
negativo en la derivación DI el vector QRS medio está orientado hacia la
derecha, lo que nos indica que el eje esta desviado hacia la derecha.
Por
otra parte, en la derivación AVF, el electrodo positivo es el que se encuentra
ubicado en la pierna izquierda del paciente. Para este caso también debemos
imaginarnos una esfera alrededor del corazón. Decimos que la mitad inferior de
la esfera es probablemente positiva y el centro de ella sigue siendo el nodo
AV.
En
relación a la esfera por encima del nodo AV la parte superior de la esfera es
negativa y por debajo del nodo AV, la derivación AVF es positiva. En este caso
decimos que el complejo QRS en la derivación AVF es principalmente positivo y
el vector QRS medio está orientado hacia la parte de abajo. Por otro lado, si
en la derivación AVF el complejo QRS es negativo quiere decir que el QRS medio
está apuntando hacia arriba. No podemos olvidar que el centro de nuestra esfera
siempre es el nodo AV.
Si
el complejo QRS es positivo tanto en la derivación DI como en AVF, podemos
decir que el vector QRS medio está orientado hacia abajo y hacia la izquierda
del paciente. El vector QRS medio se encuentra ubicado en una posición normal
cuando está apuntando hacia abajo y hacia la izquierda del paciente. Si el
vector está orientado hacia arriba en relación con el nodo AV y hacia la
izquierda del paciente tenemos allí una desviación del eje a la izquierda. Si
el vector está orientado hacia el lado derecho del paciente entonces hay una
desviación del eje a la derecha. Mientras que si el vector está apuntando hacia
abajo y hacia la izquierda podemos decir que el eje está dentro de los límites
normales.
De
esta forma es como se debe imaginar los cuatro cuadrantes, en un círculo o
esfera imaginaria alrededor del nodo AV del paciente como centro del corazón.
En la imagen podemos observar que el cuadrante inferior izquierdo representa un
eje normal, el cuadrante superior izquierdo representa un eje desviado a la
izquierda y el cuadrante superior e inferior derecho nos representa un eje
desviado hacia la derecha. Con todo esto podemos decir que si el QRS es
positivo en la derivación DI y es negativo en la derivación AVF, el vector
medible está orientado hacia el cuadrante superior izquierdo, es decir que el
eje esta desviado a la izquierda. Por otra parte, cuando el complejo QRS es
negativo en la derivación DI podemos decir que el eje esta desviado hacia la
derecha. También cuando tenemos el vector orientado hacia arriba y a la derecha
del paciente, se le suele conocer como desviación del eje “extrema” hacia la
derecha.
By
Jose Pinilla Escobar & Julián Andrés Monroy García
en
martes, noviembre 27, 2018
No hay comentarios.:

Ubicación:
Ubicación desconocida
Este blog cuenta con los aspectos básicos para analizar e interpretar un trazado electrocardiográfico, dispone de simuladores clínicos, videos interactivos, texto informacional e imágenes que permiten fortalecer el proceso de aprendizaje para tomar determinaciones ante esta valiosa ayuda diagnóstica.
Suscribirse a:
Comentarios (Atom)
http://www.electrocardiograma.com
http://www.electrocardiograma.com
-
OBJETIVO GENERAL Identificar los diferentes intervalos en un electrocardiograma. OBJETIVOS ESPECÍFICOS Reconocer el intervalo P...
-
OBJETIVO GENERAL Determinar la frecuencia cardíaca en un electrocardiograma. OBJETIVOS ESPECÍFICOS Calcular la frecuen...
-
OBJETIVO GENERAL Reconocer la anatomía y fisiología básica del sistema eléctrico del corazón. OBJETIVOS ESPECÍFICOS I...